Menu Web
Recherche de produits
Menu de sortie
Outils Médicaux
DEPUIS 2013.
-
 Masque de Protection
Masque de Protection
Masques Eray MedTech - Respirez en toute sécurité, restez protégé
Protection avancée · Ajustement confortable · Respectueux de la planète
1.Doté d'une filtration multicouche pour bloquer les particules en suspension dans l'air, les bactéries, les virus et les polluants.
2.Met l'accent sur le confort grâce à des boucles d'oreilles en élasthanne douces et un clip nasal réglable pour un ajustement sûr et sans pression.
3.Fabriqué·e à partir de matériaux biodégradables pour minimiser l'impact environnemental.
-
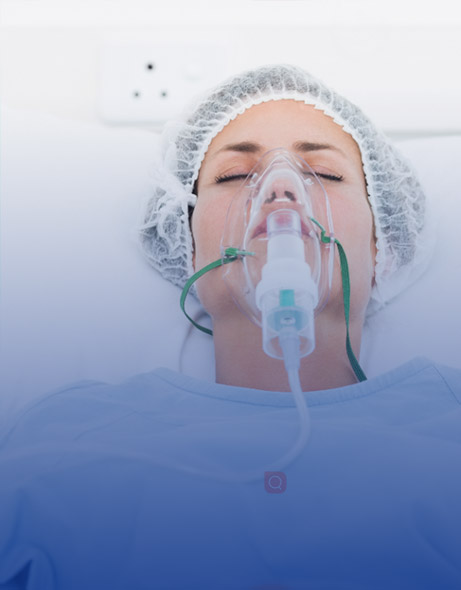 Consommables Infirmiers
Consommables Infirmiers
La gamme de consommables infirmiers Eray MedTech comprend:
Vêtements de plaie: traités de manière aseptique pour le contrôle des infections, une respirabilité élevée et une absorption pour accélérer la guérison
Dressements de titulaire du cathéter: stabilise le tube de drainage, les cathéters veineux / artériels, etc. réduit le risque de déplacement pendant le traitement
Tube à oxygène nasal jetable: fournit une oxygénothérapie précise. Dimensionnement universel pour les adultes et la pédiatrie
Nébuliseurs médicaux: génère des aérosols thérapeutiques pour les conditions respiratoires. Permet une livraison efficace de médicaments à Airways
-
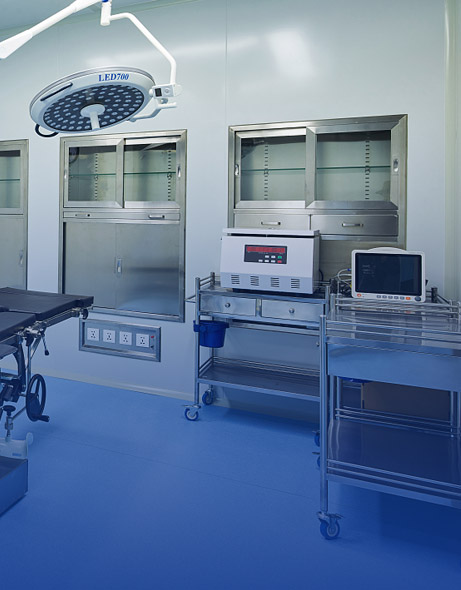 Solution de Traitement Stérile
Solution de Traitement Stérile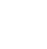
La solution de traitement stérile ERAY MedTech comprend des équipements CSSD et des indicateurs de stérilisation
ERAY Medtech Stérile de traitement stérile est une solution complète d'équipement médical et de gestion des appareils conçue pour garantir que les processus de nettoyage, de désinfection et de stérilisation des dispositifs médicaux répondent aux normes internationales, garantissant ainsi la sécurité des patients et réduisant le risque d'infections nosocomiales. -
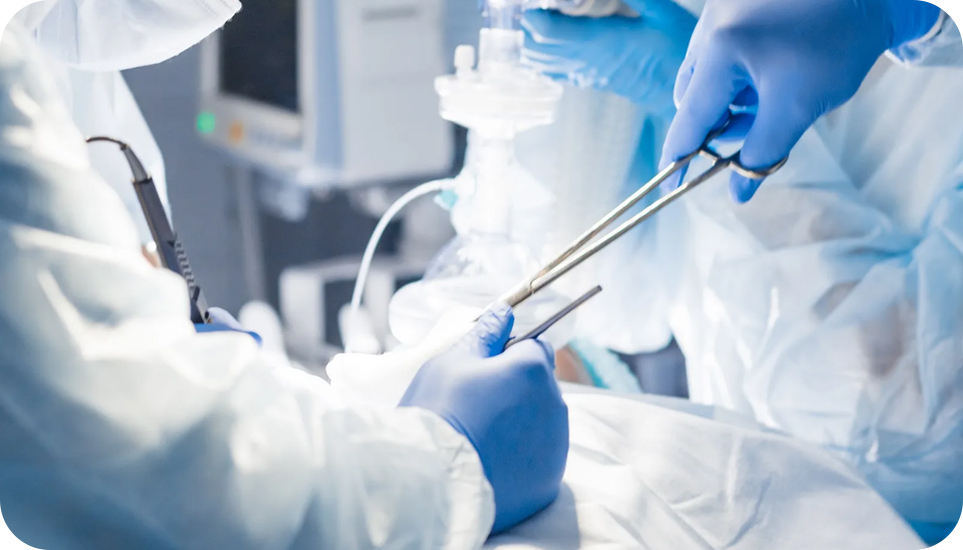
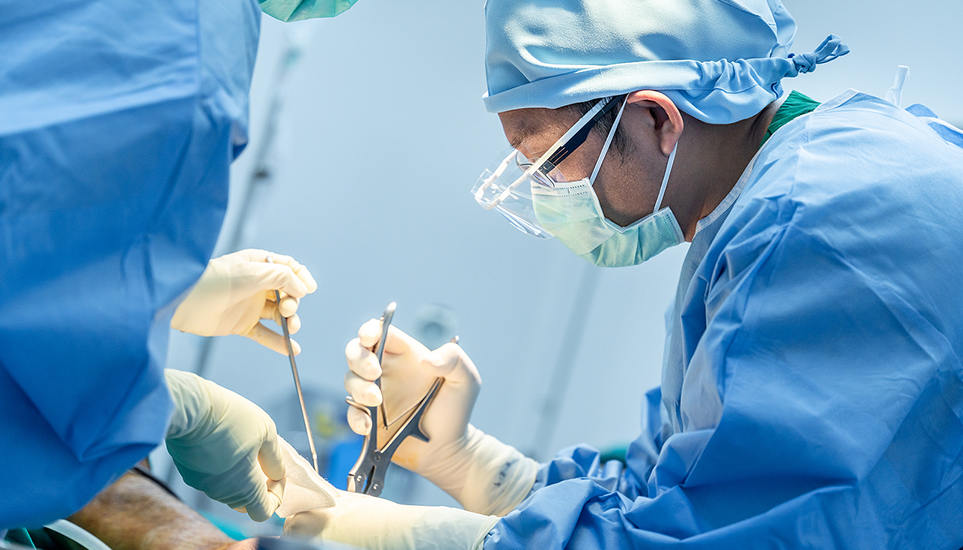
 Instruments Chirurgicaux
Instruments Chirurgicaux
Gamme chirurgicale Eray MedTech : Précision pour les interventions mini-invasives
Trocarts:
Dispositifs d'accès laparoscopiques essentiels pour la création de canaux chirurgicaux stables.
Ils permettent une instrumentation multivoies avec un traumatisme tissulaire minimal.Agrafeuses chirurgicales:
Ils permettent une fermeture rapide des plaies et une anastomose grâce au déploiement automatisé des agrafes.
Réduisent le temps peropératoire par rapport à la suture manuelle.Systèmes de ligature:
Ils assurent une occlusion vasculaire sécurisée pour prévenir les hémorragies.
Atténuent les complications postopératoires.

-
0m2
Région de l'entreprise
-
0
Fondé dans
-
0
Employés
-
0
Client coopératif
-
Actualités de l'IndustrieDec 23 ,25L’utilisation de trocarts médicaux est-elle sûre ? Quels risques et complications faut-il prendre en compte ?
Trocarts médicaux sont des dispositifs médicaux couramment utilisés dans le traitement clinique, largement appliqués dans la ponction veineuse, la perfusion intraveineuse, le prélèvement sanguin et d'autres procédures médicales. Leur conception et leur fonction uniques permettent aux professionnels de la santé de réduire la douleur et d’améliorer le taux de réussite des injections, des prélèvements sanguins et d’autres procédures. Cependant, malgré leur importance indéniable en médecine, l’utilisation des trocarts comporte également certains risques et complications potentielles. Par conséquent, comprendre leur sécurité et les précautions nécessaires lors de leur utilisation est crucial pour garantir la sécurité des patients et l’efficacité du traitement.
1. Qu'est-ce qu'un trocart médical ?
Un trocart médical (également appelé canule IV, canule intraveineuse, etc.) est un dispositif médical utilisé pour la ponction vasculaire. Il se compose généralement d’une aiguille et d’une canule flexible. L'aiguille est utilisée pour pénétrer dans la peau et la paroi des vaisseaux sanguins, tandis que la canule maintient le vaisseau ouvert après la perforation. Les trocarts sont couramment utilisés dans les injections intraveineuses, les prélèvements sanguins, les perfusions intraveineuses et l'hémodialyse, évitant ainsi l'inconfort du patient causé par les insertions fréquentes d'aiguilles.2. Sécurité de l’utilisation du trocart médical
En tant qu’outil médical largement utilisé, les trocarts médicaux sont relativement sûrs dans des conditions normales d’utilisation. Leurs principes de conception reposent sur la réduction des dommages vasculaires, la diminution du risque d’échec de ponction et l’amélioration du confort du patient. Cependant, la sécurité des trocarts dépend non seulement du dispositif lui-même mais également de facteurs tels que la technique opératoire, l'environnement hygiénique et la condition physique du patient.(1) Le fonctionnement professionnel est crucial
Une technique opératoire correcte est essentielle pour une utilisation sûre des trocarts. Le personnel médical doit recevoir une formation professionnelle et maîtriser les techniques d'insertion correctes pour garantir une insertion en douceur et minimiser l'inconfort du patient. Lors de l’utilisation de trocarts, les médecins et les infirmières doivent suivre des procédures opératoires stériles pour prévenir l’infection. Toute opération inappropriée, telle que des insertions répétées d'aiguilles, une sélection incorrecte du site de ponction ou une force excessive pendant la procédure, augmentera l'inconfort du patient et le risque de complications.(2) Une opération stérile réduit le risque d’infection
Lorsqu'un trocart est inséré, la peau et les vaisseaux sanguins locaux sont sensibles à la contamination bactérienne ; par conséquent, le respect strict des procédures stériles est une condition préalable à une utilisation sûre. Toute procédure non hygiénique, telle que des mains ou des instruments non stérilisés, peut entraîner la pénétration de bactéries dans la circulation sanguine, provoquant des infections locales, voire systémiques (telles qu'une septicémie). Par conséquent, le personnel médical doit respecter strictement les techniques aseptiques, en assurant une bonne désinfection de la peau du patient avant chaque ponction et en utilisant du matériel stérile à usage unique.
3. Risques courants liés à l'utilisation de canules médicales
Bien que les canules médicales soient bien conçues et largement utilisées dans la pratique clinique, leur utilisation comporte néanmoins certains risques potentiels. Voici quelques complications courantes :(1) Échec de perforation
L’échec de la perforation est l’une des complications courantes lors de l’utilisation de canules. En particulier dans les zones où les vaisseaux sanguins sont petits et difficiles d'accès, une mauvaise opération ou le type de corps du patient peut entraîner un échec de ponction lors de l'insertion de la canule. Cela prolonge non seulement la durée de la procédure, mais peut également provoquer une douleur et un inconfort supplémentaires pour le patient. Les raisons d’un échec de perforation peuvent inclure :
Vaisseaux sanguins trop fins ou fragiles : par exemple, les parois des vaisseaux sanguins des personnes âgées ou des enfants sont plus fines et plus fragiles, ce qui les rend susceptibles de se rompre.
Fonctionnement incorrect : tel qu'un angle d'insertion incorrect ou une application de force inappropriée.
Ponction excessive : des tentatives répétées de perforation dans la même zone peuvent entraîner des lésions des vaisseaux sanguins.(2) Hématome et saignement
Un hématome est causé par des dommages à la paroi des vaisseaux sanguins lors du processus de ponction, entraînant une fuite et une accumulation de sang dans le tissu sous-cutané, formant un gonflement et une douleur. Bien que la plupart des hématomes soient résorbés d'eux-mêmes en peu de temps, les hématomes plus importants peuvent nécessiter une intervention médicale. La formation d’hématomes est généralement liée aux facteurs suivants :
Mauvaise sélection du site de ponction : certaines zones, comme le coude et la cheville, présentent des vaisseaux sanguins superficiels qui sont facilement endommagés.
Mauvais fonctionnement : une force excessive pendant le processus de ponction peut entraîner une rupture des vaisseaux sanguins.
Utilisation de médicaments anticoagulants : Les patients prenant des médicaments anticoagulants sont plus sujets aux fuites de sang et à la formation d'hématomes.(3) Phlébite
La phlébite fait référence à une inflammation locale de la veine due à un placement prolongé de la canule ou à un mauvais fonctionnement. La phlébite se manifeste souvent par une rougeur locale, un gonflement, de la fièvre et des douleurs. Si elle n’est pas traitée rapidement, elle peut entraîner des infections et des thromboses plus graves. Les causes courantes de phlébite comprennent :
Cathétérisme prolongé : la mise en place à long terme de la canule peut provoquer une inflammation veineuse locale. Ponction répétée du même site : Une ponction répétée du même vaisseau sanguin peut facilement entraîner une inflammation.
Infection : Une infection au site d’insertion de la canule peut entraîner une phlébite.(4) Embolie aérienne
L'embolie gazeuse est une complication rare mais extrêmement dangereuse, faisant référence à l'air pénétrant dans le vaisseau sanguin et bloquant la circulation sanguine. Cela se produit généralement pendant le processus de canulation. Si l’air pénètre dans le système veineux, il peut provoquer une obstruction de l’apport sanguin aux organes vitaux tels que le cœur et le cerveau. Les méthodes pour prévenir et traiter l’embolie gazeuse comprennent :
Contrôle strict de la quantité d'air entrant dans le vaisseau sanguin : assurez-vous qu'il n'y a pas d'air résiduel dans la seringue et le tube de perfusion.
Maintenir une position de travail appropriée : Évitez les positions où la tête est plus haute que le corps.(5) Réactions allergiques et réactions locales
Certains patients peuvent avoir des réactions allergiques aux matériaux de la canule (comme le caoutchouc, le plastique) ou aux médicaments utilisés pendant le processus de ponction. Les réactions allergiques peuvent se manifester par des rougeurs et des démangeaisons locales, voire par des réactions allergiques systémiques plus graves, telles qu'un choc anaphylactique. De plus, des réactions inflammatoires locales peuvent également être provoquées par des médicaments ou une irritation après une ponction.4. Comment réduire les risques liés à l’utilisation de canules médicales ?
Pour réduire les risques et les complications associés à l’utilisation de la canule, les professionnels de santé et les patients doivent prêter attention aux points suivants :
(1) Choisissez le site de ponction et l'équipement appropriés
Le choix du site de ponction approprié (tel que la veine du haut du bras) et de la taille de canule appropriée est crucial pour éviter une perforation trop profonde ou trop superficielle, réduisant ainsi les dommages locaux.(2) Respecter strictement les procédures aseptiques
Assurez-vous que la zone opératoire est stérile et utilisez des canules stériles jetables pour éviter les infections croisées.(3) Remplacez régulièrement la canule
Remplacer régulièrement la canule selon l'avis médical et l'état réel du patient pour éviter une mise en place prolongée entraînant une infection ou une phlébite.(4) Surveiller les réactions des patients
Observez attentivement les réactions du patient. En cas d'inconfort, prenez des mesures rapides pour éviter que les complications ne s'aggravent. -
Actualités de l'IndustrieDec 16 ,25Comment choisir le bon pansement ? Pansements recommandés pour différents types de plaies
Le soin des plaies est une partie très importante de la vie médicale et quotidienne. Un pansement approprié peut favoriser efficacement la cicatrisation des plaies, prévenir les infections, réduire la douleur et accélérer le processus de guérison. Il existe différents types de pansements sur le marché, chacun ayant des fonctions et des applications différentes. Alors, comment choisir le bon pansement ?
1. Pansements pour coupures et blessures mineures
Pour les plaies relativement superficielles telles que les coupures et les égratignures, des pansements trop complexes ne sont généralement pas nécessaires. L'accent est mis sur la prévention des bactéries externes et de la saleté de pénétrer dans la plaie et d'éviter l'infection.Pansements recommandés : Gaze médicale, pansements transparents, pansements antibactériens
Caractéristiques : Pour les plaies superficielles, les pansements transparents ont une bonne respirabilité et un bon contrôle de l'humidité, aidant à garder la plaie sèche et à réduire le risque d'infection. La gaze médicale convient aux coupures mineures, absorbe l'exsudat et protège la plaie. De plus, certains pansements antibactériens peuvent prévenir l’infection des plaies et conviennent aux plaies sensibles.
2. Pansements pour abrasions et rayures
Les abrasions et les égratignures impliquent généralement des lésions de la couche superficielle de la peau, pouvant entraîner des saignements mineurs. Choisir le bon pansement peut non seulement arrêter le saignement, mais également accélérer la régénération de la peau.Pansements recommandés : Pansements hydrocolloïdes, pansements en mousse, pansements en film transparent
Caractéristiques : En raison de leur forte absorption d'eau et de leur adhérence, les pansements hydrocolloïdes contrôlent efficacement l'humidité de la plaie pendant le traitement des abrasions, favorisant la cicatrisation des plaies et réduisant la douleur. Les pansements en mousse conviennent aux abrasions plus importantes, offrant une protection amortissante et empêchant la plaie d'être soumise à une pression externe. Les pansements en film transparent sont idéaux pour les petites écorchures, protégeant la plaie de la contamination externe sans interférer avec la cicatrisation de la plaie.
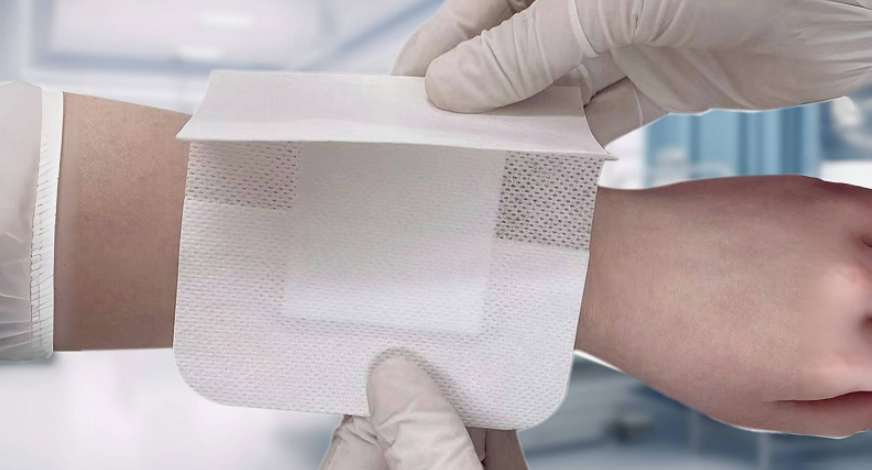
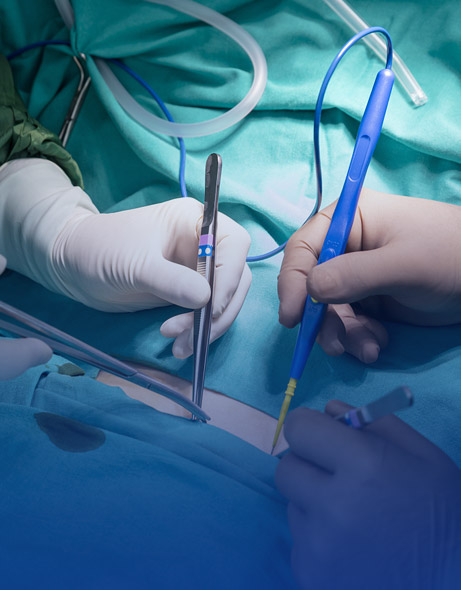
3. Pansements pour plaies chirurgicales
Les plaies chirurgicales sont généralement plus grandes et nécessitent une bonne protection pour prévenir l’infection et favoriser la guérison. Les pansements chirurgicaux doivent avoir des fonctions antibactériennes, imperméables et respirantes.Pansements recommandés : Pansements stériles, pansements absorbants, pansements antibactériens
Caractéristiques : Après une intervention chirurgicale, les plaies sont sensibles aux infections bactériennes, les pansements stériles sont donc cruciaux. Les pansements absorbant l'humidité (tels que les pansements hydrocolloïdes) peuvent absorber efficacement l'exsudat de la plaie, gardant la plaie au sec sans interférer avec le processus de guérison. Les pansements antimicrobiens inhibent la croissance bactérienne et réduisent le risque d'infection. Ils sont particulièrement adaptés aux plaies plus larges après une intervention chirurgicale.
4. Sélection de pansements pour les brûlures
Les brûlures constituent un type de traumatisme grave et la cicatrisation des plaies est étroitement liée non seulement à la méthode de traitement mais également au choix des pansements appropriés. Le choix des pansements pour brûlures doit tenir compte de la chaleur de la plaie, du niveau de douleur et du risque d'infection.Pansements recommandés : Compresses froides, pansements gel, pansements hydrogel
Caractéristiques : Les compresses froides peuvent soulager efficacement la sensation de brûlure après des brûlures et réduire l'inflammation. Les pansements en gel ou les pansements hydrogel peuvent fournir un environnement humide supplémentaire pour les brûlures, favorisant ainsi la réparation des plaies et réduisant la formation de cicatrices. Ces pansements ont également des effets analgésiques, réduisant la douleur et accélérant la cicatrisation.
5. Sélection des pansements pour les plaies chroniques (telles que les ulcères du pied diabétique)
Les plaies chroniques guérissent généralement lentement en raison d’une mauvaise circulation sanguine, du diabète ou d’autres problèmes de santé. Ces plaies nécessitent des pansements spécialisés pour favoriser la circulation sanguine, réduire les infections et améliorer la capacité d'auto-guérison de la plaie.Pansements recommandés : Pansements hydrocolloïdes, pansements aux ions d'argent, pansements en mousse
Caractéristiques : Les pansements hydrocolloïdes, en raison de leur excellente absorption de l'humidité et de leurs propriétés protectrices, peuvent maintenir un environnement humide pendant la cicatrisation chronique des plaies et favoriser la régénération cellulaire. Les pansements aux ions d'argent ont un fort effet antibactérien et peuvent prévenir efficacement les infections, ce qui les rend adaptés aux plaies facilement infectées telles que les ulcères du pied diabétique. Les pansements en mousse conviennent aux plaies présentant un exsudat excessif ; ils peuvent absorber l'excès de liquide et garder la plaie propre.
6. Sélection de pansements pour les plaies profondes
Les plaies profondes, telles que les blessures au couteau, les lacérations ou les plaies qui n'ont pas guéri longtemps après un traumatisme, nécessitent des pansements hautement absorbants, antibactériens, anti-infectieux et respirants. Ces plaies nécessitent souvent des soins à long terme et peuvent nécessiter plusieurs changements de pansements. Pansements recommandés : Pansements absorbants, pansements adhésifs, pansements en mousse de polyuréthaneCaractéristiques : Les pansements absorbants, tels que les pansements hydrocolloïdes, favorisent la cicatrisation humide des plaies profondes, en maintenant une humidité appropriée et en réduisant les cicatrices. Les pansements adhésifs conviennent aux plaies plus larges ou plus profondes, stabilisant la plaie et empêchant le pansement de glisser. Les pansements en mousse de polyuréthane absorbent non seulement l'exsudat, mais offrent également une protection efficace, empêchant la plaie des interférences extérieures.
7. Sélection de pansements pour la réparation des cicatrices post-traumatiques
Pendant la phase de formation de cicatrice après la cicatrisation de la plaie, le choix du pansement approprié peut aider à réduire la formation de cicatrices et à minimiser les cicatrices.Pansements recommandés : Pansements en silicone, pansements en film transparent, pansements élastiques
Caractéristiques : Les pansements en silicone sont largement utilisés dans le traitement des cicatrices, réduisant la dureté et l’épaisseur des cicatrices et aidant à les aplatir et à les adoucir. Les pansements en film transparent maintiennent un environnement humide pour la plaie, réduisant ainsi la sécheresse et le durcissement et favorisant la cicatrisation naturelle des cicatrices. Les pansements élastiques conviennent aux plaies nécessitant un étirement et une expansion, réduisant ainsi l'étirement des cicatrices.
8. Principes de sélection des pansements
Lors du choix du pansement approprié, les facteurs suivants doivent être pris en compte :Type de plaie : Différents types de plaies nécessitent différents pansements, comme les brûlures, les plaies chroniques et les plaies aiguës.
Exsudat de la plaie : si la plaie présente une grande quantité d'exsudat, un pansement très absorbant doit être choisi ; s'il y a moins d'exsudat, un pansement plus léger tel qu'un pansement en film transparent suffit.
Fonction antibactérienne : Pour les plaies sujettes aux infections, le choix d’un pansement antibactérien permet de réduire l’invasion bactérienne.
Confort et respirabilité : assurez-vous que le pansement est doux pour la peau et respirant pour éviter l'inconfort et les allergies cutanées.
Choisir le bon pansement est crucial pour la cicatrisation des plaies. Différents types de plaies nécessitent différents plans de soins, et un pansement approprié peut favoriser efficacement la cicatrisation des plaies, réduire les infections et soulager la douleur. Comprendre la nature de la plaie, la quantité d'exsudat et le risque d'infection, ainsi que choisir le pansement le plus approprié, vous aidera à prodiguer les meilleurs soins à votre plaie et à assurer un processus de guérison en douceur et sans souci.
-
Actualités de l'IndustrieDec 09 ,25Qu'est-ce qu'un trocart médical ? Quels sont ses domaines d’application ?
Un trocart médical est une aiguille spécialisée couramment utilisée dans les traitements médicaux et cliniques. Sa conception et sa structure diffèrent des aiguilles ordinaires, possédant des fonctions et des utilisations uniques, principalement pour la ponction vasculaire, l'injection de médicaments, le drainage et d'autres procédures médicales. L’avènement des trocarts médicaux a considérablement amélioré la sécurité et la précision des procédures médicales, conduisant à leur utilisation généralisée dans de nombreux domaines.
1. Qu'est-ce qu'un trocart médical ?
Un medical trocar is a medical device composed of an outer cannula and an inner needle. Its main structure includes:Canule externe : généralement constituée de matériaux à haute résistance (tels que l'acier inoxydable, les polymères, etc.), elle a une résistance élevée à la compression et est utilisée pour protéger l'aiguille interne et assurer sa stabilité.
Aiguille intérieure : fine et pointue, utilisée pour percer la peau, les vaisseaux sanguins ou d’autres tissus. L'aiguille est généralement spécialement traitée pour améliorer ses performances de perforation.
Kit d'aiguilles : Parfois, un trocart médical est également équipé d'un tube de drainage transparent ou d'un kit supplémentaire pour améliorer encore sa flexibilité d'application.
Le principe de fonctionnement d'un trocart médical implique principalement la coopération de l'aiguille interne et de la canule externe pour réaliser une ponction précise, réduire les dommages tissulaires, garantir la sécurité et minimiser les complications pendant la procédure.
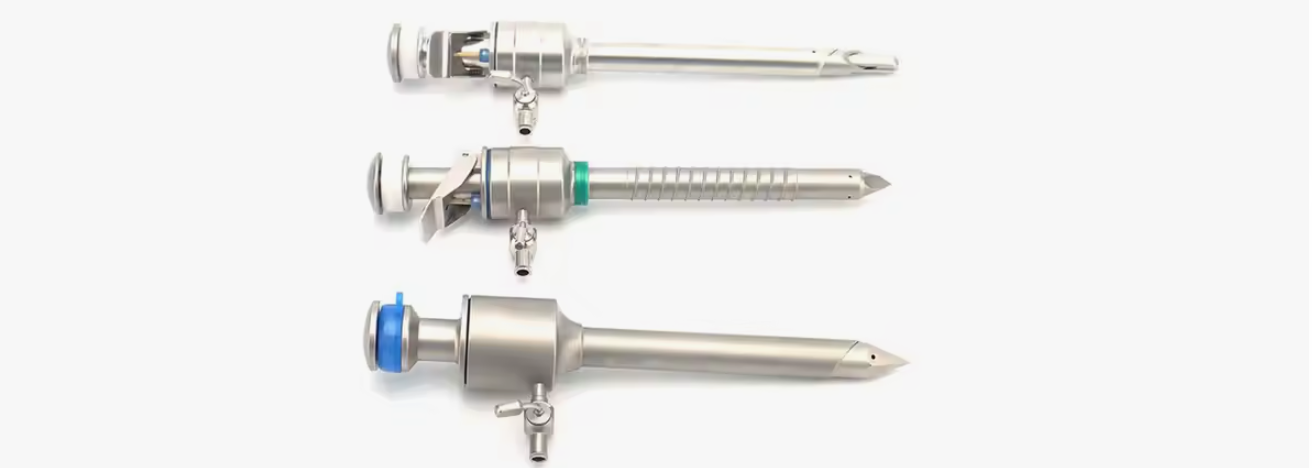
2. Domaines d'application des trocarts médicaux
En raison de leur efficacité et de leur sécurité dans diverses procédures médicales, les trocarts médicaux sont largement utilisés dans divers traitements cliniques. Voici quelques domaines d’application majeurs :(1) Ponction veineuse et prélèvement sanguin
Les trocarts médicaux ont des applications importantes dans la ponction veineuse et le prélèvement sanguin, en particulier lorsque les patients nécessitent plusieurs prises de sang ou une perfusion intraveineuse à long terme. La ponction veineuse traditionnelle peut endommager les vaisseaux sanguins du patient, tandis que le trocart médical, grâce à la double protection de l'aiguille interne et de la canule externe, peut réduire efficacement le risque de rupture des vaisseaux sanguins et de fuite de sang.
Unpplication scenarios: Venous blood sampling, intravenous infusion, intravenous drug injection.
Undvantages: Precise puncture, reduced vascular damage, improved puncture comfort.(2) Perfusion et injection de médicaments
Dans de nombreuses procédures médicales, l’injection de médicaments fait partie du traitement et les trocarts médicaux permettent d’assurer une administration précise du médicament tout en minimisant l’inconfort. La structure de l'aiguille de la canule empêche efficacement une flexion excessive de l'aiguille, évitant ainsi l'inconfort ou les accidents lors de l'injection du médicament.
Unpplication scenarios: Long-term intravenous infusion, administration of antibiotics or chemotherapy drugs, etc.
Undvantages: Reduces patient pain and avoids repeated punctures.(3) Insertion et drainage du cathéter
Les aiguilles de canule médicale sont également couramment utilisées dans les procédures d’insertion et de drainage de cathéters. En guidant le cathéter dans le site prédéterminé à travers l'aiguille de la canule, un placement rapide et sûr du cathéter peut être obtenu, par exemple pour le drainage de la vésicule biliaire et le drainage abdominal.
Unpplication scenarios: Bile duct drainage, abdominal drainage, lung drainage, etc.
Undvantages: High-precision positioning, reduced damage to surrounding tissues.(4) Endoscopie par capsule
Lors de certains examens endoscopiques, des aiguilles de canule médicale sont utilisées pour percer le tractus gastro-intestinal ou d'autres cavités. En fournissant un canal d'entrée pour l'endoscope, l'aiguille de canule permet un examen gastro-intestinal et des procédures de traitement précises.
Unpplication scenarios: Gastrointestinal examination, bladder examination, joint cavity injection, etc.
Undvantages: Accurate and fast, reduced damage to internal cavity tissues.(5) Bloc nerveux et anesthésie
Les aiguilles de canules médicales sont souvent utilisées pour les blocages nerveux pendant l'anesthésie. Grâce à une perforation précise et à l'injection de médicaments anesthésiques, l'aiguille de la canule médicale garantit que le médicament agit directement sur le nerf ou la zone environnante, réduisant ainsi efficacement la douleur chirurgicale.
Unpplication scenarios: Epidural anesthesia, nerve block, etc.
Undvantages: Reduces discomfort during the procedure and ensures the effectiveness of anesthesia.
3. Avantages des aiguilles de canule médicale
L’utilisation d’aiguilles à canules médicales a sans aucun doute grandement amélioré l’efficacité et la sécurité des procédures médicales. Voici quelques-uns des principaux avantages des aiguilles à canule médicale :(1) Réduction de la douleur du patient
Grâce à sa conception structurelle ingénieuse, l'aiguille de canule médicale réduit les dommages causés aux tissus du patient lors de la ponction, réduisant ainsi la douleur et l'inconfort, en particulier pour les patients nécessitant des procédures fréquentes.(2) Précision de perforation améliorée
Grâce à la coopération de l'aiguille interne et de la canule externe, l'aiguille de la canule médicale peut contrôler avec précision la position de ponction, réduisant ainsi le risque de mauvaise perforation et garantissant la précision du traitement.(3) Adaptable à diverses procédures médicales
Les canules médicales jouent un rôle crucial dans de nombreuses procédures médicales, depuis les injections intraveineuses et l'insertion de cathéters jusqu'aux blocs nerveux, offrant une large gamme d'applications et répondant à divers besoins cliniques.(4) Sécurité opérationnelle améliorée
La conception de la gaine externe de la canule protège l'aiguille interne, réduisant ainsi le risque de piqûre accidentelle d'aiguille ou de contact avec la peau du patient pendant les procédures, réduisant ainsi le risque d'infection. -
Actualités de l'IndustrieDec 02 ,25Quelle est la bonne façon d’utiliser les pansements ?
Pansements jouent un rôle crucial dans le soin des plaies, en protégeant efficacement les plaies, en prévenant les infections et en accélérant la guérison. Cependant, ce n’est qu’en utilisant correctement les pansements que leur efficacité peut être maximisée. Différents types de plaies, différents matériaux de pansement et différentes situations nécessitent différentes méthodes de soins.
1. Choisir le bon pansement
Il existe de nombreux types de pansements disponibles sur le marché, notamment les pansements de gaze, les bandages adhésifs, les pansements respirants, les pansements humides et les pansements absorbants. Choisir le bon pansement offre la meilleure protection et le meilleur environnement de cicatrisation pour la plaie.Lors du choix d'un pansement, tenez compte des facteurs suivants :
Type de plaie : Différentes plaies nécessitent différents types de pansements. Par exemple, les égratignures superficielles ou les petites incisions peuvent utiliser des bandages adhésifs, tandis que les plaies plus grandes ou plus profondes nécessitent des pansements humides ou des pansements absorbants pour maintenir la plaie humide et favoriser la cicatrisation.Exsudation de la plaie : en cas d'exsudation importante de la plaie, choisissez un pansement très absorbant, tel qu'un pansement en mousse ou un pansement évacuant l'humidité, pour éviter toute exsudation supplémentaire et réduire le risque d'infection.
Risque d'infection des plaies : Pour les plaies présentant un risque élevé d'infection, utilisez des pansements antibactériens, tels que des pansements aux ions d'argent ou des pansements contenant des ingrédients antibactériens, pour prévenir efficacement l'infection.
Antécédents d'allergie du patient : Choisissez des pansements sans allergènes pour éviter les réactions allergiques.
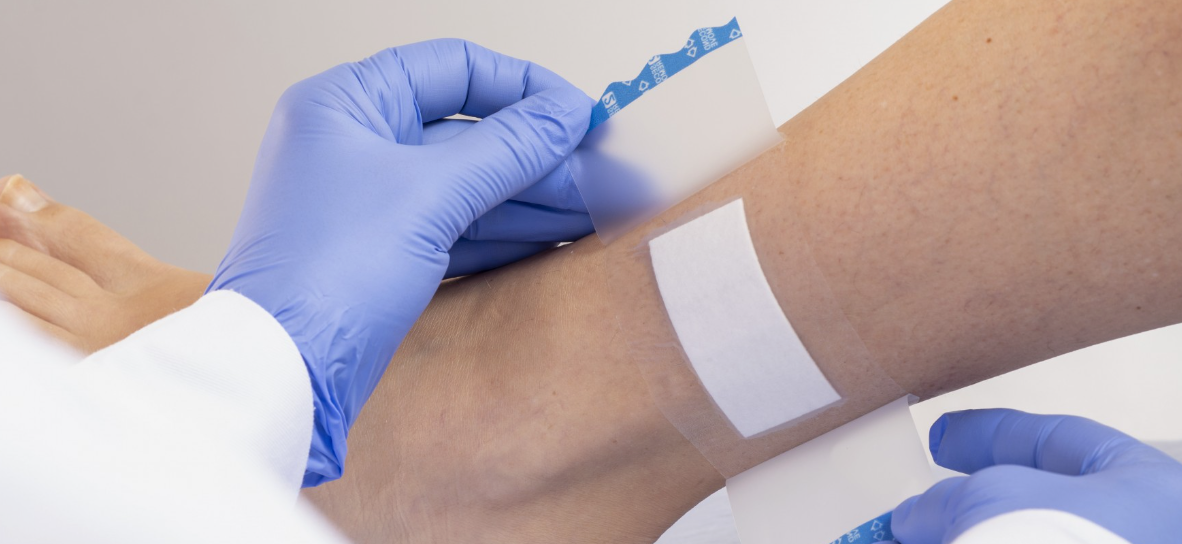
2. Procédures correctes d'utilisation des pansements
Des procédures correctes d'utilisation des pansements protègent non seulement la plaie, mais accélèrent également la cicatrisation et réduisent les complications. Voici les procédures standard d’utilisation des pansements :(1) Nettoyer la plaie
Avant d'appliquer un pansement, la plaie doit d'abord être nettoyée. Il s’agit d’une étape cruciale pour assurer la cicatrisation des plaies et prévenir les infections. Nettoyez délicatement la plaie avec une solution saline ou une solution de nettoyage de plaie spécialisée pour éliminer la saleté, les bactéries ou autres impuretés de la surface de la plaie. Évitez le contact direct de l'alcool ou de l'iode avec la plaie, car ils pourraient irriter la plaie et affecter la cicatrisation.(2) Désinfecter les mains et les pansements
Avant de manipuler la plaie et les pansements, lavez-vous soigneusement les mains à l’eau et au savon ou désinfectez-les avec un désinfectant pour les mains. Lors de l’ouverture du pansement emballé, assurez-vous qu’il reste stérile pour éviter toute contamination par des bactéries externes.(3) Appliquer une pommade ou un désinfectant (si nécessaire)
Si la plaie nécessite un médicament (comme une pommade antibactérienne), appliquez une fine couche de pommade ou de désinfectant sur la surface de la plaie. Les médicaments aident à contrôler le risque d’infection, mais ne doivent être utilisés que selon les conseils de votre médecin.(4) Couvrir de vinaigrette
Placez délicatement un pansement de taille appropriée sur la plaie. Le pansement ne doit être ni trop grand ni trop petit, afin de garantir qu'il recouvre complètement la zone autour de la plaie, mais évitez les pansements trop grands et provoquant une gêne. Pour les plaies plus profondes, des pansements en éponge ou en mousse peuvent être utilisés, car ils absorbent l'exsudat et maintiennent la plaie humide.(5) Fixez le pansement
Le pansement doit généralement être fixé avec des bandages, du ruban adhésif ou une sangle de fixation spéciale. Évitez de le serrer trop fort pour éviter de restreindre la circulation sanguine. Le pansement fixe doit être bien ajusté à la plaie mais sans la comprimer, afin de garantir que la plaie puisse guérir dans un environnement stérile.(6) Changements vestimentaires
Les pansements doivent être changés régulièrement pour garantir que la plaie reste propre et sèche. Généralement, la fréquence de changement du pansement dépend de la taille et du type de plaie. Pour les petites plaies ou les plaies à faible exsudat, les pansements doivent être changés tous les 2-3 jours ; pour les plaies volumineuses ou présentant un exsudat important, les pansements doivent être changés toutes les 24 heures selon les conseils d'un médecin.3. Précautions d'utilisation des pansements
Évitez les frictions excessives : les pansements ne doivent pas être utilisés pour frotter la plaie pendant de longues périodes afin d'éviter que la plaie ne s'agrandisse ou ne s'approfondisse, provoquant une infection ou un retard de guérison.
Garder au sec et aéré : les pansements doivent être conservés au sec et aérés pour éviter qu'une humidité excessive ne favorise la croissance bactérienne et n'affecte la guérison.
Observez les changements dans la plaie : vérifiez régulièrement la progression de la cicatrisation de la plaie. Si des signes d'infection apparaissent, tels qu'une rougeur, un gonflement, de la fièvre ou une augmentation de l'exsudat, consultez rapidement un médecin.
Évitez de retirer inutilement le pansement : Pendant la cicatrisation de la plaie, évitez de retirer inutilement ou de changer prématurément le pansement pour éviter de perturber l'environnement de cicatrisation de la plaie.Une utilisation appropriée des pansements peut prévenir efficacement l’infection, réduire la douleur et favoriser une cicatrisation rapide des plaies. Lors de l'utilisation de pansements, nous devons sélectionner le pansement approprié en fonction du type de plaie et de la quantité d'exsudat, et suivre les étapes d'application correctes pour garantir la stérilité et la sécurité du pansement. Parallèlement, nous devons vérifier régulièrement l'évolution de la cicatrisation de la plaie et changer le pansement rapidement pour garantir des conditions de cicatrisation optimales.
-
Actualités de l'IndustrieNov 25 ,25À quelle fréquence faut-il changer un masque médical jetable ?
Élément de protection indispensable au quotidien, les masques médicaux jetables sont devenus un incontournable pour de nombreuses personnes lors de leurs sorties. Cependant, de nombreuses personnes se posent une question courante lorsqu’elles utilisent des masques : à quelle fréquence faut-il changer les masques médicaux jetables ? Certains pensent qu’il suffit de les changer une fois par jour, tandis que d’autres pensent qu’il est acceptable de les porter plus longtemps. En réalité, la fréquence de remplacement est étroitement liée à des facteurs tels que l’environnement de port, les besoins de protection et l’état du masque.
1. Structure de base d'un Masque médical jetable
Un masque médical jetable se compose généralement de trois couches :
Couche extérieure imperméable : bloque les gouttelettes ;
Couche intermédiaire soufflée par fusion : la couche de filtration centrale filtre les bactéries et les particules ;
Couche intérieure absorbant l'humidité : absorbe l'humidité générée lors de la respiration.À mesure que le temps de port augmente, la couche interne absorbe l'humidité et la fonction d'adsorption électrostatique de la couche soufflée par fusion diminue progressivement, ce qui signifie que l'effet de filtration du masque diminue avec le temps. Par conséquent, les masques médicaux jetables ne peuvent pas être utilisés pendant de longues périodes et ne doivent pas être réutilisés pendant plusieurs jours.
2. Recommandation de remplacer les masques médicaux toutes les 4 heures
Conformément aux réglementations en vigueur en matière de protection médicale et aux recommandations des fabricants de masques, il est généralement recommandé de remplacer les masques médicaux jetables toutes les 4 heures environ.Les raisons sont les suivantes :
(1) Accumulation d’humidité : la respiration rend le masque humide et l’humidité réduit l’efficacité de la filtration.(2) Accumulation bactérienne : les bactéries présentes dans l'air adhèrent à la surface du masque, devenant moins hygiéniques à mesure qu'elles restent longtemps sur la surface. 、
(3) Résistance respiratoire accrue : un port prolongé réduira la respirabilité et affectera le confort respiratoire.
(4) Diminution de l’efficacité de la filtration : la capacité d’adsorption électrostatique du tissu soufflé par fusion diminue avec le temps.
Par conséquent, dans les lieux publics ordinaires, comme prendre les transports en commun, aller au travail ou faire les courses, changer de masque toutes les 4 heures environ est une fréquence appropriée.
3. Pré-remplacement requis dans des circonstances particulières
Outre la durée d'utilisation normale, il existe certaines situations où un pré-remplacement est nécessaire :(1) Le masque devient mouillé ou contaminé
Par exemple :
À basse température, l’air expiré se condense en eau ;
Une transpiration excessive fait tremper le masque ;
Être éclaboussé de gouttelettes par d'autres ;
Rencontrer des environnements poussiéreux.
Un masque humide a une capacité de filtration considérablement réduite et doit être remplacé immédiatement.(2) Le masque est endommagé, déformé ou desserré
Si le masque ne peut pas s’adapter correctement au visage, il ne peut pas former une étanchéité efficace et l’effet protecteur est considérablement réduit.(3) Doit être remplacé après l'entrée ou la sortie des zones à haut risque
Par exemple :
Établissements médicaux ;
Espaces bondés et clos ;
Après contact avec les patients. Dans de tels environnements à haut risque, les masques sont exposés à des niveaux de contamination plus élevés et doivent être jetés après utilisation.(4) Après une conversation prolongée : Si une communication prolongée est nécessaire, comme lors de réunions ou de conférences, l'humidité à l'intérieur du masque monte plus rapidement, nécessitant un cycle de remplacement plus court.
4. Peut-il être réutilisé ?
Les masques médicaux jetables sont essentiellement à usage unique, conçus pour être éliminés après utilisation. Cependant, dans les situations ne présentant pas de risque élevé, de nombreuses personnes s'inquiètent du gaspillage et choisissent de « réutiliser pendant une courte période ».Théoriquement, si les conditions suivantes sont remplies, il peut être réutilisé temporairement une ou deux fois :
Le masque n'est pas contaminé ;
Il n’est visiblement pas humide ;
La durée d'utilisation cumulée ne dépasse pas 4 heures ;
Il est correctement stocké pendant l'intervalle d'utilisation (par exemple, placé dans un sac en papier propre et respirant).Il faut cependant souligner que : les masques ne doivent jamais être désinfectés avec de l’alcool, du détergent ou de la vapeur avant réutilisation.
Cela endommagerait la structure électrostatique du tissu soufflé par fusion, réduisant considérablement ses performances de filtration.En bref :
Emplacements à haut risque : Ne jamais réutiliser.
Scénarios à faible risque : peut être réutilisé brièvement, mais doit quand même être remplacé dès que possible.5. Comment déterminer si un masque doit être remplacé ?
Un masque doit être remplacé si l’un des événements suivants se produit :
Il devient humide, mou ou déformé ;
Il développe une odeur ou provoque des difficultés respiratoires importantes ;
La couche externe est poussiéreuse ou sale ;
La bande nasale est lâche, ce qui entraîne une mauvaise étanchéité.
Si l’une de ces conditions se produit, le masque doit être remplacé immédiatement.Le délai de remplacement pour masques médicaux jetables n'est pas fixe, mais dans la plupart des cas, les remplacer toutes les 4 heures est une pratique relativement scientifique et sûre. Différents environnements et conditions d'utilisation peuvent raccourcir ou allonger ce temps, mais « le garder au sec, le garder propre et assurer une étanchéité » reste le principe constant. Porter correctement le masque et le remplacer rapidement est essentiel pour une protection efficace et pour préserver votre santé et celle de votre famille.
-
Actualités de l'IndustrieNov 19 ,25Les stérilisateurs médicaux à vapeur peuvent-ils vraiment stériliser en profondeur ?
Médical stérilisateurs à vapeur , également connus sous le nom d'autoclaves, font partie des dispositifs de stérilisation les plus couramment utilisés et essentiels dans les hôpitaux, les cliniques et les laboratoires. Ils utilisent de la vapeur saturée à haute température comme moyen de stérilisation et sont largement utilisés pour stériliser les instruments chirurgicaux, les pansements, la verrerie et autres fournitures médicales. Alors, peuvent-ils vraiment parvenir à une stérilisation complète ? La réponse est : oui, mais seulement s’il est utilisé correctement, dans des conditions appropriées et en suivant strictement les procédures opératoires médicales standard.
1. Le principe de stérilisation de Stérilisateurs à vapeur
La stérilisation à la vapeur en autoclave repose sur une vapeur saturée à haute température qui pénètre rapidement dans la surface et la structure interne des instruments, provoquant la coagulation et la dénaturation des protéines microbiennes, les tuant ainsi. Les spores bactériennes en particulier, ces micro-organismes résistants à la chaleur, sont rapidement détruites sous la vapeur à haute température de 121°C ou 134°C.Par conséquent, la stérilisation à la vapeur peut tuer :
Bactéries, virus, champignons
Spores bactériennes résistantes à la chaleur
Même les formes végétatives les plus tenaces de la plupart des micro-organismes.
C’est pourquoi l’industrie médicale mondiale reconnaît largement la stérilisation à la vapeur comme la méthode de stérilisation physique la plus fiable.
2. Large portée de stérilisation
La stérilisation à la vapeur convient à presque tous les articles médicaux résistants à la chaleur et à l'humidité, notamment :
Instruments chirurgicaux métalliques (scalpels, pinces, pinces, etc.)
Outils dentaires
Champs chirurgicaux, gazes, packs intelligents
Verrerie
Certains articles en caoutchouc et en plastiqueCes instruments peuvent pénétrer complètement dans la vapeur sous haute température et pression, ce qui permet une stérilisation stable et reproductible.
Cependant, pour garantir une stérilisation complète, les instruments doivent être soigneusement nettoyés, les joints ouverts et exempts de contaminants résiduels ; sinon, la vapeur n’entrera pas en contact de manière adéquate avec les micro-organismes, ce qui entraînera un échec de stérilisation.
3. Méthode de chargement appropriée
La minutie de la stérilisation à la vapeur dépend en grande partie de la méthode de chargement des instruments. Un chargement incorrect, même avec un équipement performant, peut entraîner une stérilisation incomplète. Les problèmes courants incluent : Un emballage trop serré, empêchant la vapeur de pénétrer ; instruments empilés les uns sur les autres, obstruant la circulation de la vapeur ; les instruments dans la cavité ne sont pas ouverts, empêchant l'air interne de s'échapper ; Matériau du sac de stérilisation incorrect, imperméable à la vapeur.Les bonnes pratiques sont :
Maintenir un espace suffisant entre les instruments ; Les instruments à cavité doivent être complètement ouverts ; Utilisez des matériaux d'emballage de stérilisation professionnels ; Ne surchargez pas et n'obstruez pas la direction du flux de vapeur.
Ce n'est que lorsque la vapeur peut « pénétrer librement » que la stérilisation peut être fiable.4. Assurer le « véritable succès » de la stérilisation grâce à la surveillance
Pour garantir une stérilisation vraiment complète, les établissements médicaux doivent effectuer une surveillance périodique, notamment :
Cartes d'indicateurs chimiques : déterminer si l'environnement de stérilisation répond aux normes en fonction des changements de couleur
Biosurveillance (bandelettes de test de spores) : vérifier si les spores extrêmement résistantes à la chaleur ont été complètement tuées
Tests B&D (tests sous vide) : vérifier si l'équipement peut expulser complètement l'air et aspirer de la vapeur.
Ces méthodes de surveillance standardisées garantissent que l'équipement et les opérations sont dans le bon état, rendant les effets de stérilisation vérifiables et traçables.Par conséquent, une « stérilisation minutieuse » dépend non seulement de la puissance de l'équipement lui-même, mais également du choix de la méthode de stérilisation correcte.
Médical steam sterilizers have the ability to thoroughly sterilize and are one of the most reliable and widely used sterilization methods in hospitals.
-
Actualités de l'IndustrieNov 12 ,25Quelle est la fonction d’une machine de découpe de sachets médicaux ?
1. Fonctions et rôles essentiels
Emballage médical à ouverture rapide
En milieu médical, un grand nombre de dispositifs médicaux, de pansements et de médicaments sont scellés dans des sacs stériles en plastique ou en composite. Les professionnels de la santé doivent ouvrir rapidement ces emballages en cas d'urgence ou lors d'interventions de routine. Les déchirer à la main est non seulement laborieux, mais peut également déchirer ou contaminer le contenu. Le Machine de découpe de pochettes médicales fournit une solution immédiate et unique.Assurer des coupes précises et cohérentes
La machine, avec sa profondeur de lame prédéfinie, peut couper avec précision uniquement le bord scellé du sac d'emballage sans endommager le contenu (tel que les cathéters, la gaze, les instruments, etc.). Cela évite d’endommager les dispositifs médicaux coûteux ou délicats dus à une mauvaise utilisation des ciseaux ou à une manipulation manuelle.Améliorer la sécurité des procédures aseptiques
C'est l'une des fonctions les plus critiques. L’utilisation de ciseaux ou d’autres outils pour ouvrir les sacs comporte un risque de déchirer l’emballage intérieur stérile ou les gants. Les lames tranchantes et précises d’un coupe-sachets médical dédié réduisent considérablement ce risque de contamination croisée et de violation de la barrière stérile.
2. Principaux avantages des machines de découpe de sacs médicaux
Efficacité de travail améliorée
Dans les environnements de travail au rythme rapide tels que les salles d’opération, les unités de soins intensifs et les postes d’infirmières, le temps presse. Le personnel médical peut ouvrir instantanément les sacs en faisant simplement glisser le bord du sac d'emballage sur le cutter, ce qui permet d'économiser du temps passé à chercher des ciseaux et à déchirer laborieusement, et d'optimiser considérablement le flux de travail.Contrôle optimisé des infections
Les outils réutilisables comme les ciseaux peuvent devenir porteurs d’agents pathogènes. Les coupe-sacs médicaux sont généralement conçus pour être simples, faciles à nettoyer et à stériliser. Certains utilisent des lames jetables ou sont dotés de dispositifs de stérilisation intégrés, répondant ainsi mieux aux exigences strictes des hôpitaux en matière de contrôle des infections.Réduction des accidents du travail
Le fait de déchirer à plusieurs reprises les sacs d'emballage peut entraîner une fatigue des mains ou des microtraumatismes répétés (telles que des ténosynovites) pour le personnel médical. L'utilisation d'un cutter ne nécessite qu'un simple mouvement de glissement, réduisant ainsi la fatigue de la main et respectant les principes ergonomiques.Apparence professionnelle et gestion standardisée
L'installation de coupe-sacs médicaux standardisés sur les chariots de traitement, les postes d'infirmières ou les murs de la salle d'opération crée un environnement de travail plus professionnel et plus ordonné, reflétant l'accent mis par l'hôpital sur des opérations standardisées et une gestion méticuleuse.
Apparence professionnelle et gestion standardisée
L'installation de coupe-sacs médicaux standardisés sur les chariots de traitement, les postes d'infirmières ou les murs de la salle d'opération donne à l'environnement de travail un aspect plus professionnel et organisé, démontrant l'engagement de l'hôpital en faveur d'opérations standardisées et d'une gestion méticuleuse.3. Principaux scénarios d'application
Salle d'opération : pendant une intervention chirurgicale, l'emballage de divers articles tels que les sutures, la gaze, les scalpels et les cathéters doit être ouvert rapidement et de manière aseptique.
Unité de soins intensifs : nécessite également un accès fréquent et rapide à diverses fournitures d’urgence et de soins infirmiers.
Poste de soins infirmiers du service général : utilisé pour la distribution quotidienne de médicaments, de seringues, de pansements, etc.
Salle d'approvisionnement centrale : Il peut être nécessaire d'ouvrir l'emballage d'expédition externe lors de la préparation et de la vérification des instruments. -
Actualités de l'IndustrieNov 05 ,25Comment porter correctement les masques de protection jetables?
1. Étapes de port masques de protection jetables
Étape 1 : se laver les mains
Lavez-vous soigneusement les mains avec du savon et de l'eau courante ou un désinfectant pour les mains à base d'alcool avant de mettre un masque de protection jetable et avant et après toute activité pouvant entrer en contact avec l'intérieur du masque.Étape 2 : Distinguer le haut et le bas, l'intérieur et l'extérieur
Haut et bas : Le côté avec le pince-nez en métal (une bande métallique flexible) est le haut.Intérieur et extérieur :
Masques chirurgicaux médicaux : généralement, le côté sombre (comme le bleu, le vert) est tourné vers l'extérieur et le côté clair (blanc) est tourné vers l'intérieur, près de la bouche et du nez.
Si l’intérieur et l’extérieur sont de la même couleur : généralement les plis sont vers le bas et vers l’extérieur. Vous pouvez également le constater grâce à la connexion du bracelet d'oreille, le côté lisse est généralement tourné vers l'extérieur.
La manière la plus précise : Vérifiez les instructions d’emballage du produit.Étape 3 : Dépliez le masque et serrez les sangles d'oreille avec les deux mains
Saisissez les sangles d'oreille (ou bandeau) du masque avec les doigts des deux mains et ne touchez pas la partie principale du masque.
Dépliez complètement le masque.Étape 4 : Mettre le masque entièrement couvert
Placez le masque sur votre bouche, votre nez et votre menton, en vous assurant que votre visage est entièrement couvert.
Accrochez les bandeaux sur vos oreilles ou fixez le bandeau au haut de l'arrière de votre tête et de votre cou.Étape 5 : Ajustez et serrez le pince-nez
C’est l’étape la plus critique !
Utilisez l'index et le majeur des deux mains pour appuyer doucement sur le pince-nez en métal du centre de l'arête du nez vers les deux côtés pour qu'il s'adapte parfaitement à l'arête du nez et à la forme du visage.
Ne pincez jamais d’une seule main car cela ne créerait pas une étanchéité efficace.Étape 6 : Vérifiez l'étanchéité
Tenez légèrement le masque avec les deux mains, expirez et inspirez rapidement.
Sensation : Si vous sentez que de l'air s'échappe du bord du masque, cela signifie qu'il n'est pas porté correctement et que vous devez réajuster le pince-nez et la position du masque.
Observation : Lors de l'expiration, le masque doit légèrement gonfler ; lors de l'inhalation, le masque doit s'effondrer légèrement. Cela indique une efficacité de filtration élevée.2. Questions importantes nécessitant une attention particulière
Pendant la période de port :
Ne touchez pas l’extérieur du masque de protection jetable. En cas de contact accidentel, lavez-vous les mains immédiatement.
Ne tirez pas le masque jusqu'à votre menton, ne le suspendez pas par vos oreilles et ne le faites pas tourner autour de votre poignet. Ces actions peuvent provoquer une grave contamination.
Si vous sentez que le masque est mouillé, sale ou si vous avez des difficultés à respirer, vous devez le remplacer à temps.Retirez le masque :
Touchez uniquement les bandeaux/arceaux, pas l'extérieur du masque.
Retirez-le délicatement pour éviter que le masque ne tremble violemment.
Pour les masques contour d'oreille, pincez le contour d'oreille et retirez-le directement.
Jetez les masques usagés dans une poubelle couverte.
Lavez-vous les mains immédiatement après le retrait.Temps de remplacement :
Les masques de protection jetables ne sont généralement pas utilisés pendant plus de 8 heures au total.
En cas de contamination, d'humidité ou de dommage, il doit être remplacé immédiatement. -
Actualités de l'IndustrieOct 31 ,25Comment nettoyer une machine de nettoyage à ultrasons médicale?
Nettoyer un machine médicale de nettoyage à ultrasons est une étape cruciale mais souvent négligée. Un nettoyage régulier évite la contamination croisée, maintient l’efficacité du nettoyage et prolonge la durée de vie de l’équipement.
1. Nettoyage et entretien quotidiens (après chaque utilisation)
Il s’agit de la procédure de nettoyage la plus élémentaire et la plus cruciale, conçue pour éliminer les contaminants laissés par l’utilisation précédente.Mise hors tension et refroidissement :
Éteignez la machine de nettoyage à ultrasons et débranchez-la.
Attendez que le liquide de nettoyage contenu dans le réservoir de nettoyage et dans la machine elle-même refroidisse complètement à température ambiante (surtout si la fonction de chauffage est utilisée).Vidange des eaux usées :
En portant des gants de protection, versez soigneusement le liquide de nettoyage (qui peut contenir des contaminants biologiques ou des réactifs chimiques) du réservoir dans un évier ou un conteneur de collecte des déchets désigné.Rinçage préliminaire :
Faites couler une grande quantité d’eau courante tiède à l’intérieur et au fond du réservoir de nettoyage pour éliminer la plupart des particules résiduelles.Nettoyage en profondeur :
Préparez la solution de nettoyage : remplissez le réservoir de nettoyage avec de l'eau tiède et ajoutez une petite quantité d'un détergent doux et neutre (tel que du liquide vaisselle). N'utilisez pas de produits chimiques hautement corrosifs ou inflammables (tels que de l'eau de Javel, des acides forts, des alcalis forts et de l'essence), car ils peuvent endommager le réservoir, le transducteur (situé sous le fond du réservoir) et l'extérieur de la machine.
Démarrage de l'onde ultrasonique : fermez le couvercle, activez la fonction ultrasonique et faites fonctionner pendant 3 à 5 minutes. Ce processus permet à la machine de « se nettoyer elle-même », en utilisant l'effet de cavitation pour éliminer les minuscules particules de saleté adhérant aux parois et au fond du réservoir.
Vidange et rinçage : Vidangez la solution de nettoyage, puis rincez abondamment le réservoir plusieurs fois avec de l'eau tiède ou déminéralisée jusqu'à ce qu'il ne reste plus de résidus de détergent (il n'est pas gras au toucher).Séchage final et stockage :
Séchez soigneusement l'intérieur et l'extérieur du réservoir de nettoyage avec un chiffon doux, propre et non pelucheux (comme un chiffon en microfibre).
Ouvrez le couvercle et placez la machine dans un endroit sec et bien ventilé pour permettre à l'humidité à l'intérieur de s'évaporer complètement afin d'éviter la croissance de bactéries et de tartre.2. Nettoyage en profondeur régulier (hebdomadaire ou mensuel, selon la fréquence d'utilisation)
Un nettoyage en profondeur est nécessaire si un film trouble, du tartre ou des taches tenaces sont observés sur les parois du réservoir. Pour les dépôts de tartre/minéraux :
Méthode avec solution de vinaigre blanc : Remplissez le réservoir de nettoyage avec de l'eau tiède et ajoutez du vinaigre blanc ordinaire (concentration d'environ 5 % d'acide acétique) dans un rapport d'environ 1:4 (une part de vinaigre pour quatre parts d'eau).
Méthode à l'acide citrique : ajoutez une petite quantité d'acide citrique de qualité alimentaire à l'eau tiède et dissolvez uniformément.Procédure : activez la fonction de chauffage par ultrasons (si disponible) pendant 5 à 10 minutes, puis laissez-la tremper pendant 30 minutes. L'acide dissout efficacement les dépôts de tartre tels que le carbonate de calcium. Bien égoutter et rincer abondamment à l'eau.
Pour les contaminants organiques/biofilm :
Nettoyant enzymatique : utilisez un nettoyant enzymatique de qualité médicale, dilué avec de l'eau tiède selon les instructions, puis ajoutez-le au réservoir.
Procédure : Activez la fonction ultrasons (en option avec chauffage, mais ne dépassez pas la température recommandée pour la préparation enzymatique) pendant 10 à 15 minutes. L'enzyme décompose les résidus organiques tels que les protéines et les graisses. Assurez-vous de bien rincer ensuite.Nettoyage du boîtier et de ses environs :
Essuyez le boîtier de la machine, le couvercle et le panneau de commande avec un chiffon doux imbibé d'une solution détergente neutre diluée, puis essuyez avec un chiffon humide. Enfin, séchez avec un chiffon sec.ATTENTION : Ne laissez pas l'eau pénétrer dans les bouches d'aération ou dans les interstices du panneau de commande.
3. Précautions importantes et tabous
La sécurité d'abord : débranchez toujours le cordon d'alimentation de la machine avant de la nettoyer.
Prévenir l'intrusion de liquide : ne plongez jamais la machine entière dans l'eau, ne rincez jamais directement et n'éclaboussez jamais d'eau sur le panneau de commande, le cordon d'alimentation ou la prise.Nettoyage doux :
N'utilisez pas d'outils de nettoyage durs tels que de la laine d'acier, des brosses métalliques ou de la poudre abrasive pour rayer le réservoir en acier inoxydable. Les rayures peuvent devenir un refuge pour la saleté et les bactéries.
Évitez de toucher le fond du réservoir avec des objets pointus pour éviter d'endommager le transducteur.
Nettoyage rapide : Ne laissez pas de liquide de nettoyage contaminé à l'intérieur de la machine pendant des périodes prolongées, car cela peut accélérer la corrosion et provoquer des taches difficiles à éliminer. Suivez les instructions : Différents modèles de nettoyeurs à ultrasons peuvent avoir des exigences particulières, alors assurez-vous de vous référer au manuel d'utilisation et d'entretien fourni avec l'équipement. -
Actualités de l'IndustrieOct 24 ,25Les laveurs-désinfecteurs d’instruments doivent-ils être nettoyés ?
1. Pourquoi le laveurs-désinfecteurs eux-mêmes doivent être nettoyés ?
Prévention de la contamination secondaire : pendant le processus de nettoyage, des contaminants tels que le sang, les protéines, les graisses et le tartre évacués des instruments peuvent rester sur la chambre intérieure, les bras gicleurs, les filtres et d'autres composants du laveur-désinfecteur. S’ils ne sont pas éliminés, ces contaminants peuvent recontaminer les instruments nettoyés lors du cycle suivant.Assurer l’efficacité du nettoyage et de la désinfection :
Obstruer les trous de pulvérisation : le tartre et les impuretés peuvent obstruer les petits trous des bras gicleurs, entraînant une réduction de la pression de l'eau, une couverture inégale et un rinçage inefficace des instruments.Impact sur le chauffage et le séchage : Le tartre sur les parois intérieures et les éléments chauffants réduit l'efficacité thermique, ce qui entraîne des températures de désinfection inférieures aux normes et un séchage incomplet.
Prolonger la durée de vie de l'équipement : l'élimination régulière du tartre et des résidus corrosifs protège les composants essentiels tels que la chambre intérieure, la pompe à eau et les tubes de chauffage, évitant ainsi une défaillance prématurée.
2. Quelles pièces doivent être nettoyées ?
Les travaux de nettoyage ciblent principalement plusieurs parties clés :
Cavité intérieure et joint de porte : Essuyez avec un chiffon doux humide et un détergent neutre pour éliminer les taches de surface et les taches d'eau.Bras d'aspersion : C'est la partie la plus critique. Il doit être démonté régulièrement pour vérifier et nettoyer chaque trou de pulvérisation afin de garantir qu'il n'y a pas de blocage.
Système de filtration : Comprenant le filtre d’entrée d’eau et le filtre de vidange principal. Il doit être nettoyé quotidiennement ou après chaque utilisation. Les débris piégés (tels que les sutures, les fragments d’os, les morceaux de plastique, etc.) gêneront sérieusement le drainage et affecteront la qualité de l’eau.
Vanne et tuyau de vidange : assurent un drainage fluide sans accumulation de saleté.
3. Comment nettoyer ? - Entretien quotidien, hebdomadaire et régulier
La fréquence de nettoyage dépend de l'utilisation et est généralement divisée en trois niveaux :(1). Nettoyage quotidien/après chaque utilisation
Tâche : Nettoyez le filtre, retirez les débris piégés et rincez-le.
Tâche : Essuyez la cavité intérieure et le joint de la porte avec un chiffon humide et gardez-les au sec. Objectif : Supprimer les principaux polluants générés par le cycle en cours.(2). Nettoyage hebdomadaire/régulier
Tâche : Démontez et nettoyez soigneusement le bras de pulvérisation, et utilisez une aiguille fine pour dégager le trou de pulvérisation bloqué.
Tâche : Vérifiez et essuyez la buse.
Objectif : Assurer que les composants de rinçage du noyau fonctionnent correctement.(3). Détartrage et entretien réguliers (le plus important !)
Ceci est réalisé en exécutant un programme de nettoyage spécial, utilisant généralement un agent de nettoyage spécial.
Fréquence : Généralement recommandée une fois par semaine et peut être nécessaire plus fréquemment dans les zones où l'eau est dure.Produits de nettoyage spéciaux :
Agents de nettoyage/détartrage acides : principalement utilisés pour éliminer les dépôts de tartre et de sels inorganiques.
Agents nettoyants alcalins : principalement utilisés pour éliminer les résidus organiques tels que les protéines et les graisses.Méthode de fonctionnement :
Versez le produit de nettoyage à l'endroit désigné du laveur-désinfecteur (généralement le distributeur de produit de nettoyage ou directement dans la cavité intérieure).
Sélectionnez un programme de nettoyage vide (sans équipement) (généralement un programme à haute température) et démarrez-le. Une fois le programme terminé, vidangez les eaux usées et essuyez la cavité intérieure avec un chiffon humide pour éliminer tous les résidus détachés. -
Actualités de l'IndustrieOct 17 ,25Qu'est-ce qu'une laveuse bouillante sous vide ?
Une laveuse à ébullition sous vide est un appareil automatisé qui utilise les principes physiques du vide, de l'ébullition et de la pulsation de pression pour nettoyer efficacement et en profondeur les instruments, en particulier ceux situés dans des lumières complexes. Il va au-delà de l'immersion et du récurage traditionnels, permettant un nettoyage automatisé des zones difficiles d'accès.
1. Étapes de travail d'un Laveuse bouillante sous vide
Étape 1 : Chauffage et mise sous vide (création de conditions d'ébullition)
Chauffage de l'eau de lavage : l'appareil chauffe une solution aqueuse contenant du détergent à une température spécifique (par exemple, 60-80°C, pas nécessairement 100°C).
Évacuation de la chambre de lavage : Simultanément, une puissante pompe à vide commence à évacuer la chambre de nettoyage scellée, réduisant rapidement la pression interne.
Effet physique : Le point d’ébullition d’un liquide diminue avec la diminution de la pression atmosphérique. Dans un environnement à basse pression, l’eau chaude, initialement inférieure à 100°C, bout violemment, produisant de grandes quantités de vapeur d’eau. Ce processus adoucit et détache efficacement les contaminants tels que le sang séché, les protéines et le mucus adhérant aux surfaces des instruments et aux parois internes des lumières.Étape 2 : Injection d'air stérile et augmentation soudaine de la pression (produisant une « explosion » et une inversion du débit)
Injection d'air filtré stérile depuis le haut de la chambre : après une période d'ébullition sous vide, l'appareil injecte instantanément de l'air propre et stérile dans la chambre à travers le filtre HEPA situé en haut.Effets physiques :
Augmentation de la pression intracavité : La pression à l’intérieur de la chambre passe rapidement du négatif au positif.
Liquéfaction rapide de la vapeur d'eau : L'augmentation de la pression augmente le point d'ébullition, provoquant la condensation instantanée de la vapeur d'eau à l'intérieur de la chambre en eau, réduisant considérablement son volume (environ 1 700 fois), créant une « zone de vide » localisée.Écoulement d'eau vers l'intérieur : Cette contraction soudaine du volume crée une puissante force d'aspiration, chassant le liquide de nettoyage à l'intérieur de la chambre depuis l'extérieur de l'instrument vers l'intérieur de chaque lumière, éliminant ainsi les contaminants ramollis.
Étape 3 : Rinçage à flux répété
Le processus ci-dessus est répété plusieurs fois.
Chaque cycle équivaut à une puissante « respiration » ou un puissant rinçage « pulsé » de la lumière. Le liquide s'écoule à plusieurs reprises dans et hors de la lumière, formant des turbulences, permettant ainsi un nettoyage en profondeur de la structure interne complexe sans coins morts.2. Avantages et applications
Un laveur d'ébullition sous vide offre d'excellentes performances de nettoyage pour l'intérieur des tubes : c'est son plus grand avantage. Le brossage traditionnel ne peut pas garantir la propreté des tubes étroits et incurvés, mais le principe du vide pulsé force le liquide de nettoyage à atteindre chaque coin.Désintègre efficacement les biofilms : le processus d'ébullition sous vide pénètre et détache efficacement les biofilms formés par les micro-organismes, qui sont à l'origine de nombreux risques d'infection.
Automatisation et standardisation : L'ensemble du processus est contrôlé par programme, éliminant l'instabilité du nettoyage manuel et garantissant une qualité de nettoyage reproductible.
Risque réduit de contamination croisée : L'utilisation d'air filtré stérile et d'un système fermé empêche la contamination secondaire pendant le processus de nettoyage.
Efficacité et sécurité améliorées : le nettoyage manuel des instruments à haut risque par le personnel médical réduit la charge de travail et l'exposition aux contaminants.
-
Actualités de l'IndustrieOct 11 ,25Quelle est l’efficacité d’un stérilisateur à vapeur ?
Le effet de stérilisation du stérilisateur à vapeur (également connu sous le nom de stérilisateur à vapeur haute pression) est l'une des méthodes de stérilisation les plus fiables et les plus utilisées, notamment dans les domaines médical, de laboratoire et industriel. Son effet stérilisant dépend principalement de la pénétration et de la stabilité thermique de la vapeur saturée à haute température, qui peut tuer efficacement tous les micro-organismes, notamment les bactéries, les virus, les champignons et les spores.
1. Principe et avantages de la stérilisation
Le sterilization effect of steam sterilizer mainly depends on the synergistic effect of high-temperature saturated steam. In a closed high-pressure environment, steam can quickly penetrate the surfaces and pores of the sterilized items, destroying the protein, nucleic acid and cell membrane structure of the microorganisms and making them inactive.(1) Rapport scientifique entre la température et le temps
Conditions de stérilisation standard : 121 ℃ pendant 15 à 30 minutes ou 134 ℃ pendant 3 à 10 minutes.
Une température élevée (≥121 ℃) peut tuer rapidement les bactéries et virus courants, tandis que les spores résistantes à la chaleur (telles que les spores de l'anthrax) nécessitent un temps d'action plus long.(2) La haute pression améliore la pénétration
Le working pressure is usually 0.1~0.2MPa (1~2 atmospheres). The high pressure environment enables steam to penetrate into the complex structure of the instrument (such as lumen, joint gap), ensuring sterilization without dead angles.(3) Capacité de stérilisation à large spectre
Il peut inactiver la tuberculose, le virus de l'hépatite B (VHB), le VIH et les spores bactériennes tenaces (telles que les spores de Clostridium), ce qui est impossible pour de nombreuses autres méthodes de stérilisation (telles que la lumière ultraviolette et la désinfection à l'alcool).2. Méthode de vérification de l'effet de stérilisation
Pour garantir l'efficacité du processus de stérilisation, celui-ci doit être vérifié par un triple moyen de surveillance physique, chimique et biologique :(1) Surveillance physique
Le built-in sensor of the sterilizer records the temperature, pressure and time curves in real time to ensure that the actual parameters meet the set values (such as 121℃ for 15 minutes). Any deviation may lead to sterilization failure.(2) Surveillance chimique
Carte/ruban indicateur chimique : le changement de couleur reflète visuellement si la température de stérilisation a été atteinte (comme le ruban indicateur de vapeur sous pression 3M qui passe du blanc au noir).
Test Bowie-Dick : Il est spécifiquement utilisé pour détecter la perméabilité à la vapeur du stérilisateur sous vide afin d'éviter les « points froids » causés par les résidus d'air.(3) Surveillance biologique
Geobacillus stearothermophilus est utilisé comme indicateur biologique en raison de sa forte résistance à la chaleur (il faut 121 ℃ pendant 15 minutes pour tuer). Après stérilisation, il est cultivé pendant 48 heures. S’il n’y a pas de croissance stérile, cela indique que la stérilisation est réussie.
Exigence de fréquence : les établissements médicaux doivent effectuer une surveillance au moins une fois par semaine. Il est recommandé de surveiller les zones à haut risque telles que les salles d’opération à chaque fois.3. Facteurs clés affectant l'effet de stérilisation
Même si l'équipement présente d'excellentes performances, un fonctionnement incorrect peut toujours entraîner un échec de stérilisation. Les facteurs suivants doivent être strictement contrôlés :(1) Qualité de la vapeur
De la vapeur pure saturée (sec ≥ 97%) doit être utilisée. La vapeur humide ou l'air contenant de la vapeur réduiront l'efficacité du transfert de chaleur. Il est recommandé d’équiper un générateur d’eau pure pour éviter que des dépôts minéraux n’obstruent les canalisations.(2) Méthode de chargement
Mauvaises pratiques : remplissage excessif de la chambre de stérilisation, chevauchement des instruments et matériaux d'emballage non respirants (tels que des sacs en plastique ordinaires).
Spécifications correctes :
Le volume of the items does not exceed 80% of the volume of the sterilization chamber;
Le shaft joints of metal instruments must be opened, and fabrics should be placed upright;
L'emballage doit être effectué avec du papier crépon médical ou des sacs respirants Tyvek.(3) Entretien des équipements
Nettoyez quotidiennement la chambre de stérilisation et le filtre de vidange pour éviter que les impuretés n'affectent le débit de vapeur ;
Calibrer le capteur de température/pression mensuellement ;
Vérification annuelle des performances par un tiers (comme un test standard EN 285).
- Adresse: 116, Route Weihe, Zone de Développement Économique du Comté de Rudong, Ville de Nantong, Province du Jiangsu, Chine
- Tél.: + 86-18362400158
- E-mail: jayne@eraymedtech.com
Droits d’auteur © 2025 Eray Medical Technology (Nantong) Co., Ltd.
Tous droits réservés.Les informations fournies sur ce site web sont uniquement destinées à être utilisées dans les pays et juridictions en dehors de la République Populaire de Chine.

 Contactez-nous
Contactez-nous



 English
English Español
Español Français
Français